myelodysplastinen oireyhtymä, lyhyt MDS, kuvaa erilaisia veri- tai verenkiertoelimistön sairauksia, jotka estävät terveiden verisolujen geneettisen muokkaamisen kautta niiden täydellisen kehittymisen ja toiminnallisuuden sekä hyökkäävät ja heikentävät organismia. Myelodysplastisen oireyhtymän todennäköisyys kasvaa iän myötä ja kasvaa voimakkaasti 60 vuoden iästä lähtien.
Mikä on myelodysplastinen oireyhtymä?

© logo3in1 - stock.adobe.com
Vastoin yleistä uskomusta, a myelodysplastinen oireyhtymä ei verisyöpää (leukemia).Koska akuutti myeloidleukemia (AML) voi ilmetä seurauksena joissakin tapauksissa, sille annettiin synonyymejä, kuten hiipivä leukemia tai preleukemia.
Leukemian rinnalla on, että myös myelodysplastisessa oireyhtymässä vaikuttaa suoraan luuytimeen, verenmuodostuksen keskustaan, ja sen olennainen toiminta organismille heikkenee.
Tämän taudin yhteydessä luuydin ei enää pysty tuottamaan tarpeeksi valkosoluja (leukosyyttejä), punasoluja (punasoluja) ja verihiutaleita (trombosyyttejä) ja siten varmistamaan hapen kuljetus, immuunijärjestelmän ylläpito ja asianmukainen veren hyytyminen.
syyt
Yhdeksässä kymmenestä sairaustapauksesta yhdelle ei ole suoraa syytä kehittää myelodysplastinen oireyhtymä tunnistaa. Loppuosa johtuu joko sädehoidon tai kemoterapian seurauksista, kuten Sitä käytetään syöpäpotilailla ns. sekundaarisina myelodysplastisina oireyhtyminä tai esimerkiksi haitallisten ja enimmäkseen myrkyllisten vieraiden aineiden kuten bentseenin, jota bensiini sisältää, vaikutukselle.
Oletetaan myös, että usein kulutetut tavarat, kuten tupakansavu, hiusvärit, torjunta-aineet tai alkoholi, voivat myös vaikuttaa myelodysplastisen oireyhtymän kehittymiseen.
Tätä tutkimusta ei kuitenkaan ole vielä todistettu kestävästi. Perinnöllinen taipumus myelodysplastiseen oireyhtymään ja taudin leviäminen henkilöltä henkilölle on kuitenkin täysin poissuljettu.
Oireet, vaivat ja oireet
Noin puolella kärsivistä ei ole lainkaan oireita, ja tauti havaitaan vain sattumalta. Potilailla, joilla on oireita, anemian aiheuttamat merkit ovat erityisen näkyvät. Jos punasolujen muodostuminen on häiriintynyt, tämä johtaa hapen puuteeseen. Vaikuttavat ihmiset ovat väsyneitä ja heikkoja, kyky suorittaa ja keskittyä heikkenee selvästi.
Jos joudut vaivaa, tyhjenee nopeasti. Hengitysvaikeuksia ja joskus nopeaa sykettä (takykardia) esiintyy. Huimausta voi myös esiintyä. Ihon väri on huomattavasti vaalea. Valkosolujen tuottaminen voi kuitenkin myös heikentyä. Tämä näkyy heikentyneissä immuunijärjestelmissä ja niistä seuraavissa toistuvissa infektioissa, joihin voi liittyä kuume.
Joissakin tapauksissa tauti vähentää verihiutaleiden määrää veressä. Koska nämä ovat vastuussa veren hyytymisestä, vammat vuotavat enemmän ja pidempään kuin normaali. Verenvuoto ikenet ovat yleisiä. Petechiat voivat myös muodostua. Nämä ovat pieniä, puntimuotoisia ihonvuotoja. Toinen oire on pernan suureneminen. Koska pernan on toimittava kovemmin verihiutaleiden puutteen vuoksi, sen tilavuus kasvaa. Maksa voi myös suurentua, mikä on havaittavissa paineessa vatsan oikeassa yläkulmassa.
Diagnoosi ja kurssi
Ensimmäiset merkit yhden esiintymisestä myelodysplastinen oireyhtymä ovat hyvin samankaltaisia kuin anemia (anemia), jossa veressä ei enää ole tarpeeksi punasoluja hapen jakamiseksi organismissa riittävän nopeasti ja tämä johtaa oireisiin, kuten hengenahdistus, kalpeus, väsymys, huimaus, päänsärky ja lisääntynyt pulssi ja korvien soiminen voi tulla.
Valkosolujen puutteen vuoksi voi esiintyä enemmän infektioita, joita ei voida torjua edes kohdennetulla antibioottihoidolla. Riittävien verihiutaleiden puutteen vuoksi on usein vaikea lopettaa ja epätavallisen voimakasta verenvuotoa, esimerkiksi pienillä leikkauksilla tai kirurgisilla toimenpiteillä, voidaan havaita. Toistuvat mustelmat tai veri virtsassa ja ulosteessa voivat olla myös ensimmäisiä merkkejä myelodysplastisesta oireyhtymästä.
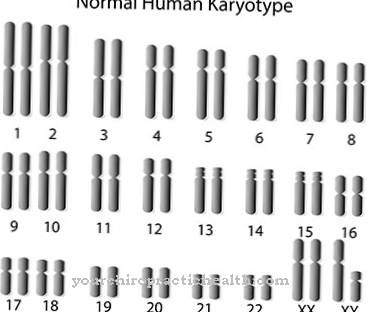
Epäilyjen vuoksi tehdään yleensä yksityiskohtaiset verikokeet ja veriarvot analysoidaan poikkeamien ja poikkeavuuksien varalta. Lisäksi otetaan näyte luuytimestä lonkasta ja tutkitaan kromosomimuutoksia, joita esiintyy noin 60 prosentilla tapauksista. Myelodysplastinen oireyhtymä ei vaikuta kehoon yhtä nopeasti ja tuhoisasti kuin leukemia, mutta hoito tulee aloittaa nopeasti diagnoosin jälkeen, koska se voi muuten johtua infektioista, esimerkiksi keuhkoista tai suolesta, tai myelodysplastisesta oireyhtymästä kehittyvä akuutti leukemia voi johtaa hengenvaarallisiin olosuhteisiin.
komplikaatiot
Tämä oireyhtymä on vaikea anemian pääasiallinen syy. Tällä on yleensä erittäin kielteinen vaikutus potilaan terveydentilaan ja se voi myös vähentää merkittävästi elinajanodotetta. Anemian vuoksi sairastuneet näyttävät olevan erittäin väsyneitä ja uupuneita eivätkä enää osallistu aktiivisesti elämään.
Siellä on myös heikkoutta ja myös potilaan sietokyky heikkenee. Ne, joita kärsivät, eivät enää pysty keskittymään ja näyttävät olevan hyvin vaaleita. Lisäksi oireyhtymä johtaa kilpa-sydämeen ja huimaukseen. Vähentyneen verenvirtauksen vuoksi kärsivät myös korvien soitosta ja päänsärkystä.
Elämänlaatu heikkenee huomattavasti ja potilas on usein ärtyvä. Jopa pienet haavat tai leikkaukset voivat aiheuttaa runsasta verenvuotoa, ja veri voi myös esiintyä virtsassa. Oireyhtymän täydellinen paraneminen on yleensä mahdollista vain kantasolujen siirrolla.
Lisäksi sairastuneet ovat riippuvaisia säännöllisistä verensiirtoista, jotta oireet eivät kuole. Vaikeissa tapauksissa kemoterapia on myös välttämätöntä, mutta tämä voi johtaa erilaisiin sivuvaikutuksiin. Ilman oireyhtymän hoitoa kärsivien elinajanodote vähenee merkittävästi.
Milloin sinun pitäisi käydä lääkärillä?
Väsymys, nopea väsymys ja lisääntynyt unentarve ovat merkkejä kehosta olemassa olevasta epäsäännöllisyydestä. Jos oireet jatkuvat pitkään tai jos ne kiristyvät, vaaditaan lääkärin käynti. Keskittymis-, huomio- tai muistihäiriöt tulisi tutkia ja selventää. Jos suorituskyky laskee eikä päivittäisiä tarpeita voida enää täyttää, on otettava yhteys lääkäriin. Jos tavanomaisesta joustavuudesta puuttuu, vaalea iho tai sisäinen heikkous, lääkärin käynti on välttämätöntä.
Jos sydämen rytmihäiriöitä, sydämentykytystä, huimausta tai kävelyn epätasaisuutta suositellaan, lääkäri käy. Lääkärille tulee antaa kohonnut kehon lämpötila, yleinen pahoinvointi tai sairaus. Nämä ovat vartalon varoitussignaaleja, jotka vaativat toimia. Imeiden spontaani verenvuoto, ihon ulkonäön muutokset sekä käsittämättömät mustelmat ovat merkkejä terveyden heikkenemisestä.
Jos asianomainen huomaa ylävartalon turvotusta tai yleisiä toimintahäiriöitä, he tarvitsevat lääkärin apua. Yläkehon aistinvaraiset häiriöt, yliherkkyys kosketukseen tai paineen vaikutukset osoittavat organismin epäsäännöllisyyden. Jos sinulla on näitä oireita, ota yhteyttä lääkäriin niin pian kuin mahdollista, jotta voidaan laatia hoitosuunnitelma oireiden lievittämiseksi. Lisäksi vakavat ja akuutit sairaudet on suljettava pois.
Hoito ja hoito
myelodysplastinen oireyhtymä voidaan lopulta parantaa kokonaan vain onnistuneella kantasolusiirrolla. Kaikki muut hoitomenetelmät ovat vain lievittäviä, ts. Sairauden oireita lievitetään luonteeltaan.
Punasolujen puutos voi olla esimerkiksi voidaan torjua säännöllisillä verensiirtoilla, verihiutaleiden puutteella trombosyyttikonsentraateilla. Infektioiden estämiseksi annetaan rokotuksia influenssaa ja pneumokokkeja vastaan sekä ennaltaehkäisevää antibioottihoitoa. Lisäksi suositellaan intensiivistä henkilökohtaista hygieniaa ja välttämistä kosketusta mahdollisten taudin kantajien kanssa.
Jos sairaus on jo edennyt pitkälle, suoritetaan usein kemoterapiaa, joka eliminoi luuytimen ja veren nopeasti kasvavat solut ja palauttaa siten väliaikaisesti verimäärä normaalitilaan. Nämä menetelmät vaihtelevat suuresti potilaittain, ja niistä on aina keskusteltava ja suunniteltava yksilöllisesti hoitavan lääkärin kanssa.
Siksi MDS-rekisteriä Düsseldorf on ollut olemassa vuodesta 2003 lähtien, ja tarkoituksena on luokitella taudin kulku yksilöllisemmin ja tarkemmin ja sen perusteella pystyä kehittämään räätälöityjä hoitomuotoja myelodysplastisen oireyhtymän torjumiseksi.
Näkymät ja ennuste
Myelodysplastisen oireyhtymän ennuste vaihtelee potilaittain. Se riippuu sairauden tyypistä ja laajuudesta. MDS: n aikana muodostuu kasvava määrä epäkypsiä verisoluja. Siksi on vaara, että oireyhtymä siirtyy toiseen muotoon, jonka ennuste on vielä epäsuotuisampi. Tämä voi olla krooninen myelomonosyyttinen leukemia (CMML) tai akuutti myeloidileukemia (AML).
Kaiken kaikkiaan MDS-ennuste on melko heikko. Sellaisilla tekijöillä kuin monimutkaiset kromosomaalimuutokset tai selkeä osuus räjähdyksiä veressä, samoin kuin korkea hajoamisnopeus, on kielteinen vaikutus. Sama pätee myös aikaisempiin sairauksiin, heikkoon yleiseen terveyteen tai vanhuksiin.
Kurssissa ja elinajanodottelussa on eroja, jotka riippuvat kustakin riskiryhmästä. Korkean riskin MDS: n elinajanodote on keskimäärin viisi kuukautta. Kuitenkin, jos kantasoluhoito voidaan suorittaa, on olemassa jopa parannuskeino. Tätä menettelyä pidetään ainoana mahdollisena paranemisena MDS: ssä. Jos sairausriski on pienempi, potilaan elinajanodote on korkeintaan 68 kuukautta. Jopa 70 prosenttia kaikista MDS-potilaista kuolee verenvuotoihin, infektioihin tai akuutin myeloidileukemian seurauksiin. Ennusteen tekemiseksi suotuisammaksi on tärkeää vahvistaa immuunijärjestelmää. Tätä varten sairas ihminen tarvitsee riittävästi lepoa, terveellistä ruokavaliota ja urheilua.
ennaltaehkäisy
Viime vuosikymmeninä tehtyjen suurten ponnistelujen vuoksi myelodysplastinen oireyhtymä entistä tehokkaampia ja tehokkaampia, niin että monilla kärsivillä on huomattavasti lisääntyneet mahdollisuudet toipumiseen tai selviytymiseen.
Jälkihoito
Useimmissa tapauksissa kärsineillä on käytettävissä vain harvat tai rajoitetut suorat seurantatoimenpiteet. Ensinnäkin, lääkäriin on otettava yhteyttä varhain, jotta lisäkomplikaatioita tai valituksia ei tapahdu. Itsenäistä paranemista ei voi tapahtua.
Varhaisella diagnoosilla on aina erittäin positiivinen vaikutus taudin jatkoon, joten sairastuneen tulisi mieluiten käydä lääkärillä taudin ensimmäisten oireiden ja oireiden yhteydessä. Vaurioituneiden tulee suojautua erityisen hyvin tämän taudin useilta infektioilta ja tulehduksilta, jotta komplikaatioita ei olisi.
Oman perheen ja sukulaisten tuki ja hoito on erittäin tärkeää, ja sillä on positiivinen vaikutus tämän taudin jatkokehitykseen. Psykologinen tuki voi olla tässä hyödyllinen masennuksen ja muiden psykologisten häiriöiden estämisessä. Monissa tapauksissa tämä tauti kuitenkin vähentää sairastuneiden elinajanodotetta.
Voit tehdä sen itse
Niille, joille kärsivät, on ensisijaisesti tärkeää selventää, millaista sairautta he kärsivät ja mitä hoitomuotoja on saatavana.
Jos hoito tapahtuu kemoterapian avulla, se on valtava taakka keholle, ja tänä aikana organismilla on lisääntynyt ravintoaineiden tarve, jonka ruokavalion muutos voi kattaa osittain. Jos tämä ei riitä, yksilöllisiin tarpeisiin räätälöity mikroravinnehoito on tehtävä yhteistyössä lääkärin kanssa.
Kantasolujen siirron mahdollisuuden vuoksi asianomainen voi järjestää luovutustapahtumia yhdessä ystävien, perheen ja työtovereiden kanssa, jolloin väestöä pyydetään erityisesti rekisteröitymään luuytimen luovuttajien tietokantaan. Vaikka äskettäin rekisteröityneiden joukossa ei ole sinulle sopivaa luovuttajaa, se voi tarkoittaa ikävää luovutusta muille, joille asia on vaikuttanut.
Säännöllinen verensiirto on yleinen terapia taudin sivuvaikutusten pitämiseksi mahdollisimman pieninä. Tämä johtaa kuitenkin väistämättä raudan ylimäärään organismissa. Elin- ja kudosvaurioiden välttämiseksi se on poistettava kehosta lääkkeillä. Tätä varten tarvittavat tabletit on otettava erittäin huolellisesti, jopa sivuvaikutusten ilmetessä, koska ylimäärä rautaa aiheuttaa oireita vain silloin, kun organismille on jo tehty pysyviä vaurioita.

.jpg)



.jpg)